I dischi erniati si manifestano più spesso come osteocondrosi legata all'età a causa della secchezza e della fragilità dell'anello fibroso. Ma questo è solo uno dei fattori di rischio. Altri sono:
- Forte sforzo sulla colonna lombare da sovrappeso.
- Debolezza del sistema muscolare.
- Eredità.
- Uno stile di vita sedentario e quindi una compressione costante delle strutture vertebrali.
- Fumare.
- Grande attività fisica.
Secondo le statistiche mediche, questa malattia si verifica molte volte più spesso negli uomini che nelle donne.
Quali sono le cause più comuni della malattia:
- Lesioni da incidenti stradali o cadute.
- Sollevamento di oggetti pesanti con distribuzione errata del carico.
- Scoliosi, o lordosi, che aumenta lo stress su alcune aree della colonna vertebrale.
- Displasia dell'articolazione dell'anca.
- Malattie croniche, tra cui tubercolosi spinale, neoplasie, sifilide.
- Disturbi metabolici (ereditari e acquisiti).
Tutti questi fattori causano l'usura e l'indebolimento della cartilagine e delle ossa della colonna vertebrale. E questa è la ragione principale dell'ernia intervertebrale.
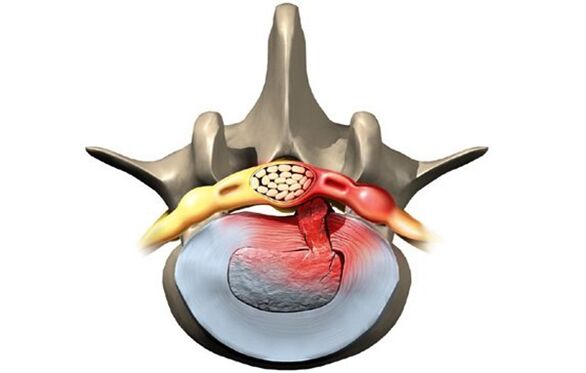
Fasi di sviluppo della malattia
Senza un trattamento adeguato, la malattia progredisce e le condizioni dei dischi intervertebrali danneggiati peggiorano. Ci sono quattro fasi nello sviluppo della malattia:
- Incidente. Il disco intervertebrale si è spostato parecchio, non più di due millimetri. Il nucleo polposo non sporge oltre il corpo vertebrale.
- Protrusione lombare. Il bordo del disco sporge fino a 1, 5 mm sopra il corpo vertebrale, ma non si osserva lo spostamento nucleare.
- Estrusione. Il nucleo sporge oltre il corpo vertebrale.
- Confisca. Il nucleo praticamente cade e rimane sospeso sul vortice sotto forma di goccia. In questa fase c'è il rischio di rottura dell'anello fibroso e di fuoriuscita di secrezione fluida.
Nella prima fase della malattia, una persona non è quasi preoccupata, a volte c'è mal di schiena, ma passa rapidamente. Man mano che la malattia si sviluppa, lo stato di salute si deteriora, i sintomi diventano più dolorosi e allarmanti. Se la diagnosi non viene fatta in tempo e il trattamento non viene avviato, le conseguenze sono possibili: paralisi delle gambe e gravi disturbi del sistema nervoso.
Come si manifesta un'ernia lombosacrale?
Un'ernia del disco può manifestarsi con i seguenti sintomi:
- Dolore lombare.
- Dolore quando si cammina che si irradia alla regione della coscia.
- Intorpidimento dei piedi, delle dita, aree sulla superficie della parte inferiore della gamba e della coscia.
- Pesantezza alle gambe.
- Rigidità di movimento.
Per non cercare aiuto medico troppo tardi, vale la pena analizzare i sintomi della malattia in modo più dettagliato. Possono essere divisi in tre gruppi.
Sindrome del dolore
Il dolore da ernia della colonna vertebrale lombare è un sintomo chiave. Già nella prima fase il dolore si verifica nell'area del disco intervertebrale danneggiato, soprattutto dopo un infortunio. Possono guadagnare o perdere peso e poi riapparire. Più spesso, la regione sacrale non fa nemmeno male, ma fa male, soprattutto durante lo sforzo fisico o il lavoro sedentario prolungato. Quando una persona giace su un lato sano e flette la gamba, il dolore scompare completamente. Questa condizione può durare per diversi mesi.
Con un trattamento tempestivo per l'assistenza medica, è facile sbarazzarsi del problema. Basta dire addio alle cattive abitudini e fare gli esercizi di fisioterapia consigliati dal proprio medico.
Ogni giorno l'area interessata aumenterà e le condizioni del tessuto del disco peggioreranno. Il passaggio al secondo grado della malattia è segnalato da un aumento del dolore. Ora può essere sentito non solo nella zona sacrale, ma copre l'intera zona lombare, si irradia nella zona del collo, su ogni muscolo della colonna vertebrale, glutei, cosce, gambe, piedi e dita dei piedi. Il disagio si manifesta con l'attività fisica, anche se insignificante: tosse o starnuti.
Sindrome vertebrale
L'aumento del dolore nella seconda fase è accompagnato da spasmi costanti dei muscoli della schiena. Questo porta a un disagio ancora maggiore per il paziente. Non può muoversi liberamente, raddrizzare la schiena, raddrizzarsi. L'andatura di una tale persona diventa incerta, si appoggia sempre sul lato opposto al paziente, si abbassa.
La qualità della vita di una persona si deteriora a causa della ridotta coordinazione dei movimenti. Non è bravo a svolgere i compiti impostati al lavoro e il riposo attivo dal dolore costante diventa irrealistico.
Sindrome radicolare
Se un'ernia inguinale viene lasciata incustodita da un medico, la malattia progressiva porta alla compressione delle radici spinali, che ne provoca la morte e l'accesso del sangue al tessuto del disco intervertebrale danneggiato diventa quasi impossibile. Compaiono i sintomi caratteristici degli stadi gravi della malattia:
- Indebolimento dei muscoli delle gambe. Il paziente non può accovacciarsi, allungarsi o saltare. Anche salire le scale è difficile per lui.
- Intorpidimento della zona interessata e delle aree circostanti. La pelle diventa insensibile e pallida, ci sono pelle d'oca e sensazioni di formicolio. I pazienti lamentano iperidrosi nella zona interessata e nelle gambe o, al contrario, eccessiva secchezza della pelle.
- Lombaggine. Il paziente soffre di lombalgia nella regione lombare con dolore acuto e lancinante che aumenta ad ogni movimento. Se non trattata, porta alla distruzione delle articolazioni dell'anca e del ginocchio.
- Un notevole assottigliamento della gamba dolorante, che porta ad asimmetria posturale.
- Distruzione degli organi pelvici. I disturbi urologici e ginecologici sono aggravati, la libido scompare, sono possibili diarrea, incontinenza urinaria.
Nei casi gravi di ernia spinale, c'è il rischio di paralisi, disabilità e persino morte.
Diagnosi di patologia
Quando una persona ha un forte dolore lombare, deve fissare un appuntamento con un neurologo. Condurrà un esame con esami medici:
- Identificazione dei riflessi dai tendini degli arti inferiori.
- Prova il sollevamento della gamba.
- Determinazione della sensibilità al caldo o al freddo, dolore e vibrazioni su tutta la superficie di gambe, cosce, glutei, addome e schiena.
Il medico indirizzerà quindi il paziente a una risonanza magnetica o TC della colonna lombare. Con l'aiuto dei metodi tomografici, viene creata un'immagine tridimensionale dell'area interessata. Può essere utilizzato per determinare la posizione e le dimensioni dell'ernia, lo stadio della malattia.
Se esiste il rischio di lesione del midollo spinale, vengono prescritti anche l'elettromiografia, la neurografia e la mielografia con mezzo di contrasto. Sulla base di questi studi, il medico determinerà se è necessario un intervento chirurgico urgente.
Trattamento dell'ernia del disco
Una frattura vertebrale viene trattata sia in modo conservativo che chirurgico. La scelta della tecnica dipende dallo stadio di sviluppo della malattia, dalla presenza di malattie concomitanti e controindicazioni.
Terapia conservativa
Il corso terapeutico mira principalmente ad alleviare il dolore e alleviare le condizioni del paziente.
Quali farmaci può prescrivere un medico:
- Farmaci che alleviano il dolore e l'infiammazione. In caso di esacerbazione - sotto forma di iniezioni. Quando il dolore acuto viene alleviato (di solito sono sufficienti tre o quattro giorni), vengono prescritti farmaci orali con un effetto simile.
- Blocco della novocaina con l'aggiunta di corticosteroidi. Un metodo simile può fermare il dolore per due settimane alla volta. Di solito, un blocco viene eseguito con iniezioni in diverse parti del disco danneggiato.
- Rilassanti muscolari ad azione centrale. Riducono l'attività muscolare alleviando i crampi dolorosi.
- Complessi vitaminico-minerali con particolare attenzione agli elementi del gruppo B. Sciolgono leggermente i muscoli, aiutano la rigenerazione dei tessuti e la trasmissione degli impulsi nervosi.
Dopo aver alleviato la sindrome del dolore, l'uso di droghe diminuisce. Il trattamento della malattia avviene attraverso la terapia fisica e la fisioterapia.
A seconda delle condizioni del paziente, vengono selezionati anche metodi di trattamento fisioterapici. Può essere:
- Trattamento con calore o shock elettrico.
- Elettroforesi con farmaci antinfiammatori.
- Agopuntura e digitopressione.
- Hirudoterapia.
- Idromassaggio.
Il massaggio normale è consentito solo se non c'è sindrome del dolore. Un trattamento fisioterapico più efficace è la terapia manuale con rilassamento post-isometrico.
I medici raccomandano vivamente ai pazienti fumatori di smettere di fumare.
Anche gli aggiustamenti della dieta sono importanti, specialmente per i pazienti in sovrappeso. Sono da escludere dal menù cibi grassi, salati, dolci e alcolici. Seguire una dieta frugale con molte verdure e latticini fermentati aiuterà il corpo a sopportare meglio il trattamento e a perdere i chili di troppo sulla schiena.
Intervento chirurgico
Il trattamento conservativo di solito dura circa due mesi. Se non porta al risultato desiderato, viene presa la decisione di cambiare tattica terapeutica o eseguire un'operazione. Quest'ultimo è prescritto per forti dolori, perdita di sensibilità alle gambe, disfunzione degli organi pelvici. A seconda della complessità della situazione, l'operazione viene eseguita nei seguenti modi:
- Metodo endoscopico. Vengono praticate tre microincisioni nella zona interessata. Una telecamera è inserita in una per la trasmissione al monitor. Gli altri due vengono utilizzati per rimuovere la sporgenza dell'ernia utilizzando strumenti in miniatura.
- Con il metodo della discectomia percutanea. Il nucleo danneggiato viene rimosso attraverso una puntura nel disco intervertebrale e sostituito con una sostanza artificiale.
- Con ricostruzione laser. Viene eseguito sotto forma di punture con un ago speciale, senza dissezionare il tessuto. La radiazione laser riscalda le strutture del disco intervertebrale e stimola la rigenerazione cellulare, oltre ad alleviare il dolore.
In casi difficili, è possibile l'endoprotesi dei dischi intervertebrali: la sostituzione dell'organo ferito con un impianto.
La riabilitazione è necessaria dopo interventi chirurgici complessi. La persona operata deve indossare un corsetto e non può stare seduta per circa tre mesi. L'ulteriore fase riabilitativa comprende la pratica della ginnastica terapeutica e della fisioterapia.
Tecniche di prevenzione
Come qualsiasi altra malattia, un'ernia del disco è più facile da prevenire che curare. Cosa devi fare per mantenere sani i tuoi dischi intervertebrali:
- Calcola accuratamente i carichi se il tuo lavoro è correlato o se sei un atleta professionista.
- Peso corporeo corretto (il suo indice non deve superare 30).
- Scegli un buon materasso per dormire nella posizione corretta (preferibilmente sulla schiena).
- Partecipa a dolce educazione fisica, nuoto, fitness.
- Incorporare esercizi nell'esercizio mattutino per rafforzare il corsetto muscolare della colonna vertebrale.
- Astenersi dalle sigarette.
- Mangia bene.
Se seguire queste regole diventa un'abitudine, corri il rischio di avere un'ernia del disco solo per caso.
Un'ernia del disco è pericolosa e ha gravi conseguenze e i casi avanzati richiedono molto tempo per essere trattati. Per evitare operazioni e complicazioni, se provi sensazioni dolorose alla schiena, dovresti consultare un neurologo.
Osteocondrosi
Il termine stesso osteocondrosi deriva da due parole: osteo - osso e chondru - cartilagine. In parole povere, è un'ossificazione della cartilagine. Anche se questa interpretazione è fondamentalmente sbagliata. Alcuni vanno anche oltre nelle loro delusioni, credendo che l'osteocondrosi sia l'accumulo di sali nelle articolazioni. Inoltre, il sale da cucina dovrebbe essere consumato in grandi quantità.
patogenesi
In realtà, tutto funziona in modo leggermente diverso. E più difficile. E il sale da cucina, se ha un ruolo nel causare l'osteocondrosi, è molto indiretto. L'osteocondrosi si basa sulla distrofia e sulla degenerazione della cartilagine articolare. Questa non è una malattia a sé stante, ma un processo patologico che può essere osservato quasi ovunque dove sia presente tessuto cartilagineo connettivo.
Tuttavia, l'osteocondrosi, in modo schiacciante, colpisce la colonna vertebrale. Perchè così? Il fatto è che tra le vertebre c'è una specie di distanziatore - dischi intervertebrali (dischi intervertebrali). Il compito fisiologico di questi dischi intervertebrali è quello di attutire i corpi vertebrali e di proteggerli dall'usura prematura dovuta allo stress meccanico. Il disco intervertebrale è costituito da un nucleo polposo liquido interno circondato da un anello fibroso e da una placca terminale superiore e inferiore.
Il disco intervertebrale è soggetto a enormi sollecitazioni meccaniche, che portano a danni permanenti alle sue strutture a livello cellulare. Negli esseri umani, questi processi sono troppo pronunciati - questa è la nostra ricompensa per camminare eretti. Per evitare che il disco venga completamente "cancellato", deve essere costantemente rigenerato, cioè ripristinato. È l'equilibrio dei processi di rigenerazione del danno che determina la normale struttura del disco intervertebrale. Un altro dettaglio curioso è che i dischi intervertebrali non vengono riforniti di sangue e sostanze nutritive attraverso i vasi sanguigni che sono cresciuti insieme durante l'infanzia, ma piuttosto diffusamente dal tessuto osseo dei corpi vertebrali. Ancora una volta, pagando per la capacità di camminare su due arti, non su quattro.
Di conseguenza, i dischi intervertebrali sono facilmente feriti in termini anatomici e fisiologici. Qualsiasi processo negativo nel corpo porta a uno squilibrio nella rigenerazione del danno e allo sviluppo di distrofia e degenerazione dei dischi intervertebrali. Una lastra strutturalmente difettosa non può più sopportare la corretta sollecitazione meccanica. Sotto un'eccessiva pressione dalle vertebre sopra, i dischi intervertebrali vengono spostati in direzioni diverse, solitamente di lato e indietro. Questo processo è noto come ernia del disco.
Anche il tessuto osseo delle vertebre che ha perso il rivestimento cartilagineo è soggetto a usura meccanica. A causa del trauma costante sulla superficie marginale anteriore dei corpi vertebrali, si formano escrescenze ossee patologiche - osteofiti. Si sviluppa spondilosi. A causa della degenerazione e dello spostamento del disco intervertebrale, gli spazi intervertebrali si restringono, il canale spinale si restringe e le radici dei nervi spinali diventano i cosiddetti fori foraminali.
cause
Le cause oi fattori eziologici dell'osteocondrosi sono diversi. Possono essere entrambi locali, i. H. causati dalla patologia della colonna vertebrale stessa e da disturbi generali a livello dell'organismo. Qualsiasi patologia che porta a una violazione della struttura della colonna vertebrale o di disordini metabolici può essere considerata la causa dell'osteocondrosi. A tal proposito sono presenti:
- Cambiamenti nella configurazione della colonna vertebrale (scoliosi, lordosi patologica o cifosi)
- Altri difetti muscoloscheletrici - piedi piatti, cingolo scapolare stretto, anomalie pelviche
- Lesione alla colonna vertebrale
- Immunità debole
- Disturbi metabolici - osteoporosi, obesità, diabete mellito, malattie della tiroide
- Malattie del sistema cardiovascolare - aterosclerosi, ipertensione
- Disturbi digestivi con conseguente assorbimento insufficiente di nutrienti dal tratto gastrointestinale
- Eredità.
Va notato che le condizioni patologiche di cui sopra non portano necessariamente all'osteocondrosi. Ciò richiede un'esposizione costante a determinati fattori predisponenti: ipotermia, malnutrizione, stile di vita sedentario o, al contrario, eccessivo sforzo fisico.
Sintomi
L'osteocondrosi stessa è un processo asintomatico. Allo stesso tempo, i segni della degenerazione del disco intervertebrale sono diversi. Come mai? Il fatto è che le manifestazioni cliniche dell'osteocondrosi sono dovute alle sue complicanze: ernie del disco, spondilosi, sciatica, restringimento del canale spinale.
Inoltre, la clinica è molto variabile a seconda della localizzazione prevalente del processo nella colonna cervicale, toracica o lombare. L'ultima sezione è più comunemente colpita poiché la parte bassa della schiena riceve la massima quantità di attività fisica. Segni di osteocondrosi della regione lombosacrale:
- Dolore (lombosi, lombalgia, sciatica)
- Movimento limitato della parte bassa della schiena e degli arti inferiori (claudicatio intermittente)
- Qui disturbi sensoriali del tipo di parestesia - intorpidimento, sensazione di bruciore, gattonare
- Tensione patologica nei muscoli lombari
- Senza trattamento, disturbi funzionali degli organi pelvici.
L'osteocondrosi cervicale è osservata un po' meno spesso di quella lombosacrale. Tuttavia, questa patologia è anche abbastanza comune. Oltre ai tipici sintomi del dolore (cervicalgia), ridotta sensibilità e movimenti degli arti superiori, l'osteocondrosi cervicale ha le sue peculiarità dovute al flusso sanguigno alterato al cervello. Queste proprietà si manifestano:
- insonnia
- Mal di testa, vertigini
- Nausea periodica
- Debolezza generale, facile affaticamento
- Fluttuazioni della pressione sanguigna
- A volte mal di denti
- Reazioni comportamentali sotto forma di lacrime, irritabilità.
L'area del torace con osteocondrosi è colpita relativamente raramente. I pazienti in questo caso sono persone che sono professionalmente costrette a sedersi in una posizione stabile e scomoda: studenti, alunni, programmatori, impiegati. I sintomi dell'osteocondrosi in questo caso sono i seguenti:
- Dolore toracico e parestesie
- Dispnea
- Sensazione di battito cardiaco
- Movimento limitato della colonna vertebrale toracica.
diagnosi
Da tutto quanto sopra, è chiaro che l'osteocondrosi è una malattia camaleontica. A causa della somiglianza dei segni, è facile confonderlo con accidente cerebrovascolare, ipertensione, infarto miocardico, angina, disturbi nevrotici. Pertanto, per effettuare la diagnosi corretta, è necessaria una diagnosi complessa completa per determinare correttamente i sintomi e il trattamento dell'osteocondrosi.
Oltre alle classiche domande e chiarimenti sui reclami dei pazienti, questa diagnosi dovrebbe includere una visita medica e metodi di esame speciali. Questi metodi includono la radiografia della colonna vertebrale, l'ecografia degli organi interni. Recentemente, la tomografia computerizzata e la risonanza magnetica sono state utilizzate con successo per diagnosticare l'osteocondrosi.
trattamento
Le tattiche terapeutiche per l'osteocondrosi includono l'uso di:
- Farmaco
- massaggio
- Procedura di fisioterapia
- Fisioterapia (terapia del movimento)
- Terapia manuale
- Agopuntura.
I farmaci per l'osteocondrosi mirano principalmente ad alleviare il dolore e ad eliminare i processi infiammatori nelle radici nervose. I farmaci FANS sono usati per questo scopo. In varie combinazioni, questi farmaci sono spesso usati sotto forma di unguenti, iniezioni e compresse per il trattamento dell'osteocondrosi. Va ricordato che questi farmaci hanno un effetto negativo su fegato, stomaco e intestino. Di conseguenza, possono aggravare i disordini metabolici nell'osteocondrosi. Alleviano bene il dolore del blocco con anestetici locali. L'effetto di questi agenti è di breve durata e non influisce in alcun modo sul decorso dell'osteocondrosi nel suo insieme.
Con l'aiuto di farmaci come condroprotettore, immunostimolanti e vitamine con minerali, è possibile migliorare i processi metabolici a livello locale e corporeo. I condroprotettori sono usati in compresse, unguenti e fiale. Tra i tonici, la vitamina C, gruppo B, viene utilizzata in combinazione con i minerali. A questo proposito, gli integratori di calcio sono i più preferiti. Infatti, contrariamente a quanto affermato erroneamente, l'osteocondrosi non si basa su un eccesso, ma solo su una carenza di calcio.
Dopo il successo del sollievo dall'esacerbazione, verranno mostrati la terapia fisica, il massaggio e la terapia fisica. I metodi fisici utilizzati sono elettroforesi con calcio, fonoforesi con idrocortisone, amplipulse e terapia con paraffina. Tutte queste misure mirano ad eliminare il dolore e l'infiammazione nelle radici nervose, nei legamenti e nei muscoli. Il massaggio per l'osteocondrosi viene effettuato secondo il metodo generalmente accettato. La zona di massaggio viene selezionata in base alla posizione dell'osteocondrosi. L'espansione della gamma di movimento si ottiene con l'aiuto della terapia fisica. All'inizio, nella fase di esacerbazione, non ci sono praticamente carichi dinamici. Il paziente è sempre in una postura ottimale. In questo momento, è preferibile indossare dispositivi di immobilizzazione: un corsetto lombare, il collare del collo di Shants. Quando l'esacerbazione viene eliminata, il volume e la durata dei movimenti durante la terapia fisica aumentano.
Recentemente, nel trattamento dell'osteocondrosi sono stati utilizzati metodi di trattamento non tradizionali: agopuntura, terapia manuale, osteopatia. L'agopuntura agisce su specifici punti biologicamente attivi lungo la colonna vertebrale, sui padiglioni auricolari, sulle mani e sui piedi. Nella terapia manuale, la normale posizione delle vertebre e dei dischi intervertebrali viene ripristinata attraverso l'intervento manuale delle mani di uno specialista. E nel corso dell'osteopatia, tecniche mirate garantiscono l'integrità strutturale del sistema muscolo-scheletrico. In assenza dell'effetto di misure conservative per il trattamento dell'osteocondrosi, dolore persistente, complicanze, è indicato un intervento chirurgico. Il disco intervertebrale patologicamente spostato viene rimosso. A questo scopo è attualmente in corso una microdiscectomia: rimozione endoscopica di un disco intervertebrale spostato.





































